Chẩn đoán hình ảnh U phổi
I. Đại cương
– U phổi (Lung Tumors) là bệnh lý thường gặp. Ung thư phổi là nguyên nhân tử vong hàng đầu ở các nước công nghiệp phát triển. Ung thư phổi là loại ung thư đứng hàng thứ hai tại Mỹ nhưng tỷ lệ tử vong lại đứng hàng đầu. Tử vong do ung thư phổi nhiều hơn số tử vong do ung thư vú, tiền liệt tuyến và đại trực tràng cộng lại.
* Nguyên nhân:
+ Thuốc lá là yếu tố nguy cơ quan trọng nhất gây ung thư phổi: 80% bệnh nhân ung thư phổi do hút thuốc chủ động hoặc thụ động. Tần suất liên quan đến số lượng điếu thuốc, số năm hút và sự hít sâu của khói thuốc.
+ Chất thải công nghiệp: amiang, thạch miên, thạch tín, crom, Nickel.
+ Chất hữu cơ hoặc phóng xạ, ô nhiễm không khí.
+ Yếu tố di truyền: bệnh u nguyên bào võng mạc, đột biến gen P53, đột biến vùng gen EGFR.
– Tỷ lệ ung thư phổi bên phải nhiều hơn bởi phổi phải chiếm hơn 55-65% thể tích và chất sinh ung (Carcinogens) đi vào phổi phải dễ hơn do cấu trúc khí quản. Ung thư thùy trên nhiều hơn thùy dưới do hầu hết máu đến nuôi những u thùy trên đều xuất phát từ động mạch phế quản, kém những vùng khác của phổi.
II. Lâm sàng
1. Giai đoạn sớm
– Không rõ, biểu hiện ho khan kéo dài.
2. Giai đoạn rõ rệt
* Triệu chứng hô hấp
– Ho tăng lên, có thể ho đờm lẫn máu.
– Khó thở do chèn ép, tràn dịch màng phổi.
* Triệu chứng xâm lấn, chèn ép
– Đau ngực do xâm lấn thành ngực.
– Tràn dịch màng phổi.
– Hội chứng Pancoast Tobias: u đỉnh phổi chèn ép đám rối thần kinh cánh tay, biểu hiện rối loạn cảm giác và đau vùng trên xương đòn, bả vai lan ra mặt trong cánh tay, đau liên tục.
– Hội chứng giao cảm (Claude Bernard Horner): sụp mi mắt, sâu hố mắt, co đồng tử, da nửa mặt bên đau nề, đỏ.
* Hội chứng trung thất
– Nấc và khó thở: chèn ép thần kinh hoành.
– Khàn tiếng: u phổi trái lan vào trung thất hoặc hạch di căn chèn ép dây thần kinh quặt ngược.
– Chèn ép tĩnh mạch chủ trên: u thùy trên phổi phải xâm lấn tĩnh mạch chủ trên hoặc hạch di căn. Biểu hiện phù nề cổ, mặt, lan xuống phần trên ngực => phù áo khoác.
– Hội chứng chèn ép tim cấp: xâm lấn màng tim.
– Nuốt nghẹn: chèn ép, xâm lấn thực quản.
* Triệu chứng di căn: não, gan, xương, hạch, phần mềm gây đau và ảnh hưởng chức năng cơ quan.
* Hội chứng cận u:
– Pierre Marie:
+ Đầu ngón tay, ngón chân to => dùi trống.
+ Đau khớp chi.
+ Dày màng xương.
+ Rối loạn vận mạch, cường giao cảm: da nóng, tiết mồ hôi, tê bì.
– Vú to hai bên.
III. Phân loại
* Các u biểu mô
– U lành: u nhú, u tuyến.
– Tổn thương tiền xâm lấn: carcinoma tại chỗ, loạn sản vảy.
– U ác: carcinoma tế bào nhỏ, carcinoma tuyến, carcinoma tế bào lớn, u dạng carcinoid, carcinoma với thành phần sarcoma.
* U phần mềm: u sợi, u sụn, u bạch mạch lan tỏa.
* U trung mô: u lành dạng tuyến, u trung mô dạng biểu mô, dạng sarcoma.
* U khác: u mô thừa, u mạch máu dạng xơ.
* Bệnh lý tăng sinh Lymphoma: viêm phổi mô kẽ dạng lymphoma, tăng sản lymphoma dạng nốt.
* U thứ phát.
* U không được phân loại.
* Tổn thương giống u: giả u do viêm, viêm phổi tổ chức hóa, bệnh mô bào.
IV. Chẩn đoán hình ảnh
1. Ung thư biểu mô phế quản
– Tỷ lệ tử vong cao, là nguyên nhân hàng đầu gây tử vong.
– Tuổi thường gặp 50-60. Tỷ lệ nam:nữ = 2.5:1.
– Phân loại:
+ Nhóm ung thư phổi không phải loại tế bào nhỏ: ung thư biểu mô tuyến (40%); ung thư biểu mô tế bào vảy (30%); ung thư biểu mô tế bào lớn (1%).
+ Nhóm ung thư biểu mô tế bào nhỏ: 15%.
* Ung thư biểu mô tuyến (Adenocarcinoma)
– Hay gặp nhất trong các ung thư phổi.
– U có thể phát triển trên nền mô sẹo cũ.
– Tổn thương thường gặp dưới dạng nốt đơn độc (52%), hoặc nhiều nốt, dạng khối hoặc dạng kính mờ đơn thuần. Nốt đặc hoặc một phần đặc.
– Thường gặp thùy trên phổi, 75% khu trú ở ngoại vi.
– U thường gặp ở nữ và ít liên quan đến thuốc lá, xu hướng di căn sớm (não, thượng thận).
– U được chia làm nhiều nhóm phụ, nhóm quan trọng là ung thư biểu mô dạng phế quản-phế nang.
– U ít tạo hang.
* Ung thư biểu mô phế quản phế nang (Bronchoalveolar carcinoma):
– Loại này không liên quan tới thuốc lá nhưng liên quan đến bệnh xơ hóa phổi và bệnh xơ cứng bì.
– U phát triển khá yên lặng, có tiên lượng tốt nhất so với các loại ung thư phổi vì là loại biệt hóa cao, phát triển ở phế quản tận và lan dọc theo thành phế nang mà không xâm lấn vào màng đáy và hiếm khi di căn trung thất.
– Biểu hiện:
+ Khối hoặc nốt đặc (40%).
+ Tổn thương đông đặc (lan tỏa hoặc khu trú 30%).
+ Nốt lan tỏa trung tâm tiểu thùy (30%).
– Khác với các loại u khác, u có hình ảnh khí phế quản đồ do chỉ lan tỏa theo cấu trúc phổi mà không có sự phá hủy.
* Ung thư biểu mô tế bào vảy/gai (Squamous cell carcinoma)
– Liên quan nhiều tới thuốc lá.
– Chủ yếu gặp ở vị trí trung tâm khoảng 75%.
– U thường phát sinh trong lòng phế quản, xâm lấn tại chỗ, gây tắc nghẽn lòng phế quản => xẹp phổi toàn bộ, xẹp thùy phổi, xẹp phân thùy.
– Biểu hiện viêm phổi do tắc nghẽn.
– 20% trường hợp có xu hướng hoại tử tạo hang ở trung tâm.
– Thường xâm lấn hạch rốn phổi, hạch trung thất.
– Dịch màng phổi.
* Ung thư biểu mô tế bào lớn (Large cell carcinoma)
– Thường có kích thước lớn lúc phát hiện, khoảng 70% có kích thước > 4cm.
– Thường nằm ở ngoại vi, dạng nhiều thùy hoặc khối ranh giới rõ.
– Xu hướng di căn sớm theo đường máu và bạch huyết.
– Thường hoại tử trung tâm nhưng ít khi tạo hang.
* Ung thư biểu mô tế bào nhỏ (Small cell carcinoma)
– Liên quan tới thuốc lá, có thể có hoạt tính nội tiết, thường kết hợp với hội chứng cận u.
– U thường di căn rất nhanh và sớm đến hạch trung thất, đặc biệt là di căn xa đến não và tủy xương.
– Thường nằm ở trung tâm, liên quan phế quản chính, phế quản thùy phổi.
– Thường mở rộng vào trung thất và hạch rốn phổi, đôi khi hạch trung thất có thể che lấp khối u.
– Các tổn thương vùng rốn phổi thường có xu hướng lớn hơn, nhiều vị trí hơn và nằm nhiều ở vị trí trung thất hơn khi so sánh với tổn thương vùng rốn phổi của ung thư tế bào vảy.
– U thường hoại tử nhưng ít khi tạo hang.
– Đặc điểm hình ảnh:
+ Liên quan đến kích thước u, vị trí và đặc biệt liên quan đường dẫn khí.
+ Khi u nằm trong nhu mô sẽ biểu hiện dạng khối choán chỗ hoặc nốt đơn độc.
+ Khi phát sinh cạnh đường dẫn khí lớn hoặc phế quản phân thùy sẽ biểu hiện sự tắc nghẽn đường dẫn khí (viêm phổi tắc nghẽn, xẹp phổi, thay đổi thể tích phổi hoặc dòng chảy máu và ứ nhầy phế quản…).
* Một số đặc điểm:
– Biểu hiện viêm phổi
+ Viêm phổi tắc nghẽn ở đây chủ yếu là do tác động cơ học hoặc hóa học hơn là do nhiễm trùng.
+ Một số trường hợp có biểu hiện nhiễm trùng gây ra viêm phế quản phổi cấp => dùng kháng sinh có thể giảm tổn thương trên hình ảnh => dễ nhầm với viêm phổi tiến triển chậm.
+ Do vậy ở bệnh nhân nguy cơ ung thư cao, bất kỳ viêm phổi nào cũng cần được theo dõi trên X-quang đến khi phục hồi hoàn toàn.
+ Hình ảnh phế quản cắt cụt hoặc hẹp và kéo dài, hiếm khi phân nhánh, xung quanh không có các chùm phế nang chứa khí do khối u xâm nhập và chèn ép => “hình ảnh cây không lá”. Khối u ngấm thuốc kém không đồng nhất sau tiêm.
– Dạng bóng khí: do khối u xâm lấn các phế quản ngoại vi, các đoạn phế quản chưa xâm lấn tạo ảnh giả như bóng khí.
– Biểu hiện xẹp phổi:
+ Thường phân bố theo phân thùy phổi nhưng cũng có thể theo thùy hoặc toàn bộ phổi.
+ Phần lớn các trường hợp không có dấu hiệu khí phế quản đồ do tắc nghẽn hoàn toàn, khí không đi qua được, nhánh phế quản bị cắt cụt => là dấu hiệu quan trọng trong chẩn đoán.
+ Một số trường hợp không tắc nghẽn hoàn toàn, cho phép khí đi ra các đoạn xa nên có thể gặp hình ảnh khí phế quản đồ.
+ Quan sát sự co kéo di lệch của rốn phổi, rãnh liên thùy, vòm hoành…
=> Phân biệt xẹp phổi
– Nhu mô phổi xẹp nằm ở ngoại vi ngấm thuốc mạnh, đồng nhất sau tiêm.
– Phần tổn thương u nằm ở trung tâm, ngấm thuốc kém không đồng nhất sau tiêm.
– Tổn thương u xâm lấn gây hẹp lòng, cắt cụt các nhánh phế quản.
– Dấu hiệu Golden – S:
+ Gặp trong xẹp thùy trên phổi phải do khối u ở rốn phổi phải trên phim chụp PA. Nó còn được gọi là dấu hiệu chữ S đào ngược của Golden “reverse S sign of Golden”.
+ Lần đầu được mô tả bởi Ross và Golden năm 1925.
+ Khối u phế quản thùy trên khi phát triển sẽ chèn ép phế quản gây xẹp phổi. Bờ của vùng phổi xẹp cùng với khối u tạo thành hình chữ S ngược.
+ Phần lồi ra của chữ S ngược chính là vị trí khối u, phần tiếp theo lõm vào chính là phần nhu mô phổi bị xẹp do khối u gây tắc phế quản. Tuy nhiên, định nghĩa này chỉ đúng với hình chữ S ở bên phải, khi tổn thương nằm bên phổi trái thì chữ S nằm xuôi.
+ Dấu hiệu này điển hình thấy ở khối u phế quản thùy trên phổi (P) nhưng cũng có thể gặp ở thùy trên phổi trái.
– Phế quản ứ nhầy:
+ Hình ảnh phế quản ứ nhầy phân bố theo phân thùy hay dưới phân thùy có thể gặp trên X-quang giống như Aspergilloma.
+ Bóng mờ phế quản chứa nhầy có thể dạng đường, chữ V, chữ Y, hình ngón tay đeo găng.
+ Phế quản bị ảnh hưởng thường giãn, đôi khi rất lớn.
+ CT biểu hiện cây phế quản ở ngoại vi chứa nhầy giảm tỷ trọng, sau tiêm không ngấm thuốc, phế quản trung tâm là khối u ngấm thuốc kém sau tiêm, xung quanh là nhu mô phổi xẹp ngấm thuốc đồng nhất sau tiêm.
– Tạo hang:
+ Tỷ lệ u phổi tạo hang khoảng 2-15%, chủ yếu là ung thư tế bào vảy, do u phát triển trong lòng các phế quản đoạn gần, cho phép dễ dàng dẫn lưu các chất hoại tử.
+ Tổn thương hang thường có thành dày > 15mm, bề mặt trong hang không đều, tổ chức hoại tử đôi khi tách ra và nằm tự do trong hang gây khó khăn khi phân biệt với tổn thương nấm.
– Dạng khoảng khí: Thường gặp ở ung thư biểu mô tuyến dạng phế quản – phế nang, có thể biểu hiện dưới dạng khu trú hay lan tỏa.
+ Dạng khu trú (60-70%):** Biểu hiện bóng mờ đồng nhất, nằm ở ngoại vi, kích thước từ nốt nhỏ đến khối lớn choán chỗ chiếm hầu hết thùy phổi. Nhiều u phát triển rất chậm, ít thay đổi trong vài tháng hoặc vài năm. Có thể có ngấm vôi bên trong. U thường có hình ảnh khí phế quản đồ do u phát triển lan tỏa trong phế nang mà không hủy hoại cấu trúc, kết quả là tạo ra hình ảnh đông đặc các phế nang bao quanh đường dẫn khí.
+ Dạng lan tỏa: Có thể phát tán đồng nhất toàn bộ hai phổi hoặc các vùng khác nhau. Hình ảnh điển hình là các bóng mờ phế nang biểu hiện đông đặc ngoại vi. Các bóng mờ có thể rõ và dễ phân biệt giống như các nốt hoa hồng nhô trong một vùng của phổi hoặc ít nhiều hợp lưu tạo thành các đám đông đặc ở các vùng khác nhau. Các đường mờ lan tỏa dọc theo các bó mạch phế quản hướng về rốn phổi thường biểu hiện di căn theo đường bạch huyết.
– Mở rộng rốn phổi:
+ Thường một bên, có thể gặp trong 5-10%.
+ Có thể biểu hiện u phổi phát triển từ các phế quản chính hoặc phế quản thùy phổi hoặc lớn các hạch rốn phổi do u phổi nằm cạnh đó hoặc nằm ở ngoại vi di căn vào.
– Liên quan trung thất:
+ Có thể do di căn hạch hoặc xâm lấn trực tiếp vào trung thất.
+ Hình ảnh u ở vị trí rốn phổi hoặc lớn các hạch trung thất.
+ Biểu hiện rộng trung thất, đường bờ không đều, phân nhánh.
– Liên quan màng phổi:
+ Thường gặp và ở nhiều dạng khác nhau.
+ Tràn dịch màng phổi là thường gặp nhất (5-15%).
+ Nguyên nhân do xâm lấn trực tiếp hoặc tắc nghẽn đường dẫn lưu bạch huyết, thường kèm theo di căn hạch rốn phổi hoặc trung thất.
+ Có thể dày lan tỏa toàn bộ màng phổi, thường gặp ở các u phổi ở ngoại vi.
+ Có thể có tràn khí màng phổi: xâm lấn của u, áp xe thủng vào khoang màng phổi.
+ Co kéo màng phổi.
– Liên quan thành ngực:
+ Xương lồng ngực (xương sườn, xương cột sống) có thể tổn thương do xâm lấn trực tiếp hoặc di căn.
+ Di căn thể tiêu xương hoặc đặc xương.
– Biểu hiện nhiều khối nguyên phát:
+ Khoảng 1-2% u phổi biểu hiện dạng nhiều khối.
+ Ung thư tế bào vảy là loại thường gặp nhất.
– Vai trò X-quang tư thế nghiêng/chếch: Các tổn thương sát rốn phổi có thể khó quan sát trên phim thẳng, cần đánh giá trên phim chụp nghiêng khi nghi ngờ.
2. U thần kinh nội tiết
– Thuộc nhóm u tuyến phế quản, u ác tính có độ ác thấp, chia 2 loại chính: điển hình và không điển hình.
– Phát triển từ biểu mô phế quản và tiểu phế quản.
– Tỷ lệ 1-2% u phổi. Trẻ em: tỷ lệ cao nhất trong các u nguyên phát ở phổi.
– Tỷ lệ nam nữ ngang nhau, thường gặp tuổi 35-45. Thuốc lá không có vai trò gì trong yếu tố bệnh sinh.
– Có thể di căn vào hạch, gan, thượng thận (2-5%).
– Vị trí có thể ở trung tâm (80%) hay ngoại vi.
– Lâm sàng: ho ra máu (50%), sốt, khạc đờm, khó khè, thở rít, đau ngực.
– Đặc điểm hình ảnh:
+ Khối rốn phổi hoặc quanh rốn phổi: hay gặp nhất, khối bờ đều hình tròn hoặc hình trứng, có thể dạng thùy mũi. Kích thước 2-5cm. Vôi hóa hay gặp: dạng ổ rải rác hoặc toàn bộ. Ngấm thuốc đồng nhất sau tiêm (Phân biệt phình động mạch phổi).
+ Nốt trong lòng phế quản: nằm hoàn toàn trong lòng phế quản hoặc nửa trong nửa ngoài.
+ Dấu hiệu tắc phế quản: u trung tâm gây chèn ép. Hậu quả: xẹp phổi, viêm phổi sau tắc (giãn phế quản, apxe phổi). Nút nhầy phế quản: tỷ trọng dịch không ngấm thuốc sau tiêm nằm trong lòng phế quản, hình cây hoặc hình ngón tay.
+ Nốt ngoại vi phổi: chiếm 20%, hình tròn hoặc bầu dục, bờ nhẵn hoặc dạng thùy múi, đường kính < 5mm, phát triển chậm.
3. U mô thừa
– Là tổn thương lành tính thường gặp nhất ở phổi, chiếm 8% tổng số các khối u phổi và 6% các nốt đơn độc phổi và 75% tổn thương phổi lành tính.
– Bắt nguồn từ các tế bào trung mô của lớp dưới niêm mạc của thành phế quản. Thành phần gồm tổ chức sụn, mô liên kết, cơ, mỡ và xương.
– Tỷ lệ nam gấp đôi nữ, thường gặp tuổi 30-60.
– > 90% ở trong nhu mô phổi, còn lại là trong lòng phế quản (5%), kích thước tăng dần theo thời gian.
– Thường được phát hiện tình cờ, là một nốt hoặc khối ranh giới rõ hình tròn hoặc bầu dục với bờ phân thùy và mịn. Thường gặp ở ngoại vi phổi hơn là vùng quanh rốn phổi.
– 60% là mỡ, 20-30% là thành phần vôi hóa/cốt hóa (dạng bông cải).
– Chẩn đoán xác định u mô thừa trong phổi khi thấy sự hiện diện thành phần chất béo (-40 đến -120HU) trong tổn thương, có thể nhìn thấy ở 50% trường hợp.
– U mô thừa nội phế quản về mặt hình ảnh tương tự như u mô thừa trong phổi nhưng biểu hiện lâm sàng với các triệu chứng liên quan đến tắc nghẽn phế quản, xẹp phổi hoặc viêm phổi sau tắc nghẽn (ho mãn tính, ho ra máu, sốt).
4. Viêm giả u
– Biểu hiện nốt mờ đơn độc, có thể vôi hóa, giới hạn rõ.
– 40% không có triệu chứng.
– Thường gặp ở người lớn > 30 tuổi.
– Kích thước không thay đổi theo thời gian, đôi khi nhỏ đi nếu hết viêm hoặc điều trị hiệu quả.
5. U mỡ
– U mỡ trong lồng ngực rất hiếm gặp, chiếm 1% tất cả khối u ở phổi, cấu tạo mô học chủ yếu là các tế bào mỡ.
– Xuất phát từ mô mỡ dưới niêm mạc giữa các vòng sụn phế quản, u mỡ trong nhu mô phổi rất hiếm gặp.
– 80% u nằm trong lòng phế quản nên có triệu chứng tắc nghẽn như ho hoặc đau ngực.
– Tổn thương dạng nốt hoặc khối hình tròn hoặc bầu dục, bờ đều rõ, tỷ trọng đồng nhất.
6. U mạch dạng hang
– Là một tiểu nhóm của dị dạng động tĩnh mạch phổi.
– Có thể thấy trong nhu mô hoặc nằm trong lòng phế quản.
7. U tuyến nhầy
– Là u tuyến phế quản lành tính hay còn gọi là u tuyến nang phế quản.
– Thành phần mô học của u giống các chất nhầy của khí phế quản, đa phần phát triển ở phế quản lớn như phế quản gốc, phế quản thùy và phân thùy.
– Hình ảnh một nốt tròn hoặc bầu dục, tương đối đồng nhất, giới hạn rõ, bờ nhẵn đều.
– Tổn thương ít khi vôi hóa hoặc hoại tử.
8. Hạch trong phổi
– Là tổn thương hay gặp ở người khỏe mạnh, phát hiện khi khám sức khỏe định kỳ.
– Tổn thương dạng nốt mờ đồng nhất, không vôi hóa, hình tròn hoặc bầu dục, tam giác, hình thang.
– Đường kính từ 3-8mm, thường nằm ở ngoại vi và phần thấp phổi, tựa lên rãnh liên thùy.
– Nốt tổ chức đặc, đồng nhất, không có vôi hóa.
9. Thông động tĩnh mạch
– Thông động – tĩnh mạch phổi (Pulmonary Artery Venous Malformation) là một bất thường mạch máu hiếm gặp ở phổi, trong đó tĩnh mạch giãn to bất thường do dòng thông từ động mạch có áp lực cao sang tĩnh mạch áp lực thấp.
– Tỷ lệ nữ:nam = 1.5-1.8:1.
– Tổn thương dạng nốt mờ đồng nhất (nidus), không vôi hóa, bờ nhiều múi, đường kính khoảng vài cm, có thể nằm ở ngoại vi hoặc trung tâm.
10. U hạt nhiễm trùng
– Những khối u này thường phát triển trên nền tổ chức các ổ nhiễm trùng ở phổi.
– Nguyên nhân nhiễm trùng thường gặp là nấm *Histoplasmosis*, *Cocoidioidomycosis* và lao, kén sán chó, giun đầu gai và ký sinh trùng. Các u hạt viêm khớp dạng thấp, bệnh u hạt Wegener.
– Tổn thương dạng một hoặc nhiều nốt hoặc dạng khối, bờ rõ hoặc không.
– Đường kính 2-4cm.
– 50% nang hóa trong khối.
– Cũng có thể dạng kính mờ hoặc đông đặc phế nang, hay gặp ở trẻ em.
V. Nốt đơn độc
Nốt đơn độc phổi là tổn thương có kích thước < 3cm, hình tròn hoặc bầu dục, bao quanh bởi nhu mô phổi, không kèm theo hạch lớn hoặc xẹp phổi.
– Ác tính: Ung thư biểu mô, di căn…
– Lành tính: Bệnh lý nhiễm trùng, trong đó u hạt là nguyên nhân thường gặp nhất (70-90%). Hai bệnh lý hay gặp là củ lao và u nấm, u mô thừa (10%), kén phổi, dị dạng mạch máu, xẹp phổi tròn, nhồi máu.
Phân biệt tổn thương nốt đơn độc:
[**Bờ**: Đều / Không đều / Kiểu tua gai / Kính mờ]
– Lâm sàng: Tuổi, tiền sử hút thuốc lá, phơi nhiễm bệnh nghề nghiệp, bệnh sử. Ví dụ: < 30 tuổi: Khả năng lành tính cao; > 40 tuổi: Xác suất ác tính tăng.
– Hình thái tổn thương:
+ Đậm độ thay đổi từ kính mờ đơn thuần đến dạng hỗn hợp vừa kính mờ vừa mô đặc hoặc mô đặc hoàn toàn.
+ Tốc độ tăng kích thước gấp đôi nhanh → Nguy cơ ác tính cao.
– Dạng đóng vôi:
+ Lành tính: Đồng nhất, lan tỏa, đồng nhất ở trung tâm, bắp rang, viền, đồng tâm.
+ Ác tính: Lấm tấm, lệch tâm, không đều.
– Đậm độ mỡ: Gợi ý u mô thừa hoặc viêm phổi do mỡ ngoại sinh. U mô thừa là nguyên nhân thường gặp thứu 3 của nốt đơn độc, có thể ngấm vôi, bờ nhẵn, rõ.
– Hoại tử tạo hang: Đánh giá độ dày thành hang, liên quan hang và nhu mô xung quanh.
+ Thành hang < 1mm → Lành tính.
+ Thành hang 10-15mm → 51% lành tính.
+ Thành hang > 15mm → 95% ác tính.
– Khí trong tổn thương: Nhiều ổ khí nhỏ giả hang gợi ý ung thư phế quản hoặc dạng cây phế quản chứa khí (ung thư phế quản, viêm phổi).
– Đường bờ:
+ Ác tính: Bờ không đều dạng thuỳ múi, tua gai, Độ dài và mức độ lan ra màng phổi (co kéo) của các tua gai cũng cũng là dấu hiệu chỉ điểm. Hình ảnh các đường lan từ nốt đơn độc ra màng phổi gọi là dấu hiệu đuôi màng phổi.
+ Lành tính: Đường lan đều nhẵn (lưu ý di căn cũng có bờ đều nhẵn).
– Kích thước:
+ < 4mm → Lành tính.
+ 4-10mm → Trung gian.
+ > 10mm → Ác tính cao.
– Vị trí:
+ U nguyên phát: Thùy trên, bên phải.
+ Di căn: Thùy dưới.
– Tốc độ phát triển:
+ Thể tích tăng gấp đôi khi đường kính tăng ~25%. Thời gian tăng thể tích gấp đôi càng nhanh thì nguy cơ ác tính càng cao.
+ Gợi ý mốc thời gian ác tính: 1 tháng – 2 năm.
VI. Hướng dẫn Fleischner
– Phân loại nốt đơn độc phổi:
+ Nốt đặc
+ Nốt bán đặc: được chia thành nốt kinh mờ đơn thuần và nốt gồm thành phần đặc và thành phần kính mờ
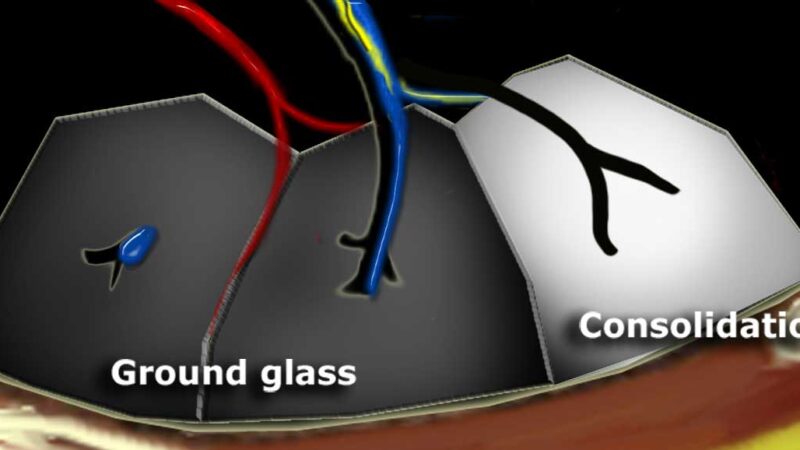
+ Tổn thương kính mờ: hình mờ có tỉ trọng cao hơn nhu mô phổi xung quanh nhưng không xoá mờ cấu trúc mạch máu và phế quản trong vùng tổn thương.
– Năm 2017 Fleischner đưa ra hướng dẫn mới về quản lý nốt phổi đơn độc. Đây là hướng dẫn mới nhằm giảm số lượng bệnh nhân phải theo dõi mà không cần thiết và đưa ra những hướng dẫn rõ ràng hơn trong quản lý nốt phổi.
– Chỉ áp dụng cho các đối tượng trên 35 tuổi.
– Không áp dụng cho các đối tượng suy giảm miễn dịch, hoặc các bệnh nhân mắc ung thư hoặc nghi ngờ ung thư.
– Sử dụng CLVT với lát cắt mỏng (liều thấp) trên mặt phẳng tái tạo để phân loại và theo dõi.
– Việc do kích thước nốt dựa trên trung bình cộng của các trục ngắn và trục dài (thu được trên cùng một hình ảnh trên bất kì mặt phẳng nào)
* Nốt đặc:
– Nốt đặc ở phổi có thể là biểu hiện của nhiều bệnh lý khác nhau
+ U hạt lành tính
+ Sẹo xơ trung tâm
+ Hạch lympho trong phổi
+ Ung thư nguyên phát
+ Tổn thương thứ phát
– Việc xác định nốt phổi lành và ác tính còn nhiều khó khăn và cần phải dựa vào đặc điểm hình thái, theo dõi. Vì vậy phải có chiến lược quản lý nốt phổi.
* Nốt bán đặc
– Hầu hết các nốt bán đặc là thoáng qua và là hậu quả của nhiễm trùng hoặc xuất huyết phế nang. Để phân biệt các nốt thoáng qua và tồn tại kéo dài cần theo dõi bằng CLVT. Trước đây, CLVT được khuyến nghị lặp lại sau 3 tháng, tuy nhiên khoảng thời gian này đã được tăng lên thành 12 tháng. Do tốc độ tăng trưởng chậm, tổng thời gian theo dõi đối với các nốt này lên đến 5 năm.
– Một số nốt tiến triển kéo dài thường đại diện cho nhóm bệnh lý ung thư biểu mô tuyến.
– Mặc dù một số nghiên cứu cho thấy, nốt có kích thước lớn và có thành phần đặc có nguy cơ ác tính cao hơn nhưng về mặt hình ảnh, sự phân biệt là không đáng tin cậy.
– So sánh với các nốt đặc, các nốt ban đặc tồn tại dai dẳng có tốc độ tăng trưởng chậm nhưng nguy cơ ac tính cao hơn nhiều.
– Theo nghiên cứu của Henscheke và cộng sự:
+ Nốt có thành phần đặc và kính mờ có tỷ lệ ác tính 63%.
+ Nốt kính mờ hoàn toàn có tỷ lệ ác tính 18%.
+ Nốt đặc có tỷ lệ ác tính chỉ 7%.
* Yếu tố nguy cơ:
– Tiền sử hút thuốc nhiều
– Phơi nhiễm amiăng, radium hoặc uranium.
– Tiền sử gia đình mắc ung thư phổi.
– Người cao tuổi.
– Giới tính (nữ > nam).
– Chủng tộc ( da đen và gốc Hawaii > da trắng).
– Bờ tua gai.
– Nhiều nốt (<5 nốt tăng nguy cơ ác tính)
– Khí thũng và xơ phổi (đặc biệt là xơ hoá phổi tự phát).
=> Vì những yếu tố nguy cơ rất đa dạng và có nhiều ảnh hưởng khác nhau đến độ ác tính, nên cần phân loại các nhóm yếu tố nguy cơ theo tần suất ác tính.
* Đo kích thước nốt
– Kích thước nốt được tính bằng kích thước 2 chiều hoặc thể tích nốt (đo 3 chiều).
– Kích thước 2 chiều là trung bình cộng đường kính trục dài và ngắn. Các phép đo được tiến hành trên cùng 1 mặt phẳng ngang, đứng ngang hoặc đứng dọc, miễn là kích thước nốt đo được là lớn nhất.
– Phép đo 2 chiều phải được làm tròn thành mm.
– Đối với các nốt bán đặc gồm thành phần đặc và kính mờ, thành phần đặc và kính mờ được đo riêng và đều sử dụng kích thước trung bình như trên.
* Nốt cạnh màng phổi
– Các nốt cạnh màng phổi được phân loại riêng, và thường đại diện cho hạch bạch huyết trong phổi.
– Về mặt hình thái, chúng là những nốt đặc, đồng nhất, bờ nhẵn, có hình bầu dục hoặc hình tròn, hình đậu hoặc tam giác.
– Vị trí nằm cách màng phổi hoặc rãnh liên thùy dưới 15mm. Có thể tiếp xúc với vách liên tiểu thùy hoặc không.
– Nốt cạnh màng phổi thường có tốc độ tăng trưởng nhanh và đôi khi có thể so sánh với các nốt ác tính.
– Các hướng dẫn hiện nay chỉ khuyến nghị rằng: khi các nốt nhỏ ở vị trí quanh màng phổi hoặc vị trí
khác có hình thái phù hợp với hạch bạch huyết trong phổi, việc theo dõi bằng CLVT là không cần thiết, ngay cả
khi kích thước trung bình > 6mm.
– Các nốt nằm cạnh màng phổi mà không phù hợp về đặc điểm hình thái với nốt điển hình nên được
xem là nốt không điển hình và không cần theo dõi.
VII. Phân loại TNM
* T (khối u nguyên phát)
— Tx: Không xác định được u nguyên phát, hoặc có tế bào ung thư trong dịch tiết hay dịch rửa phế
quản nhưng không nhìn thấy u trên hình ảnh hoặc nội soi phế quản.
– T0: Không có dấu hiệu của u nguyên phát.
— Tis: Ung thư biểu mô tại chỗ
– T1: U có đường kính lớn nhất < 3cm, u được bao quanh bởi phổi hoặc là tầng màng phổi, không
có dấu hiệu u xâm lấn tới phế quản xa và tiểu phế quản thùy khi thăm khám bằng nội soi.
+ T1a: U có đường kính lớn nhất < 1cm.
+ T1b: U có đường kính lớn nhất > 1cm nhưng < 2cm.
+ T1c: U có đường kính lớn nhất > 2cm nhưng < 3cm.
– T2: Khối u > 3cm nhưng < 5cm hoặc khối u với bất kỳ các dấu hiệu sau: liên quan đến phế quản
– T2a: U có đường kính > 3cm nhưng < 4cm.
– T2b: U có đường kính > 4cm nhưng < 5cm.
– T3: Khối u có đường kính > 5cm nhưng < 7cm hoặc liên kết với nốt riêng biệt ở cùng thùy của khối u nguyên phát hoặc xâm lấn các cấu trúc: thành ngực, thần kinh hoành, màng ngoài tim.
– T4: U có đường kính > 7cm hoặc liên kết với nốt riêng biệt ở thùy phổi khác cùng bên hoặc xâm lấn các cấu trúc: cơ hoành, tim, khí quản, carina, thực quản, thân đốt sống.
* N (Hạch vùng)
– Nx: Hạch vùng không xác định được.
– N0: Không di căn hạch vùng.
– N1: Di căn hạch cạnh khí quản cùng bên và/hoặc hạch rốn phổi cùng bên và hạch trong phổi (bao gồm cả những hạch di căn bằng con đường xâm lấn trực tiếp).
– N2: Di căn hạch trung thất cùng bên và/hoặc hạch dưới carina.
– N3: Di căn hạch trung thất đối bên, hạch rốn phổi đối bên, hạch cơ bậc thang cùng hoặc đối bên hoặc hạch thượng đòn.
* M (Di căn xa)
– M0: không di căn xa.
– M1: di căn xa
+ M1a: nốt di căn nằm ở thuỳ đối bên hoặc nốt di căn màng phổi (màng tim) hoặc tràn dịch màng phổi (màng tim) ác tính.
+ M1b: di căn nốt đơn độc ngoài phổi
+ M1c: nhiều nốt di căn ngoài phổi tới các cơ quan.
VIII. Chẩn đoán phân biệt
1. U/ Hạch trung thất
– Các khối u phổi vùng rốn phổi, sát màng phổi trung thất hoặc xâm lấn trung thất cần chẩn đoán phân biệt với khối u trung thất hoặc hạch trung thất.
– Đặc điểm khối trung thất: đẩy màng phổi trung thất => đường bờ đều rõ (trừ trường hợp xâm lấn màng phổi trung thất).
– Khối u trung thất đẩy mạch máu xung quanh có thể tạo ảnh giả đường bờ tua gai không đều => các mạch máu phân bố thưa thớt hơn hình ảnh bờ tua gai của khối u phổi.
– Khối u phổi: có đường bờ về phía nhu mô phổi không đều, tua gai, co kéo màng phổi.
2. Viêm phổi hoại tử
– Là một biến chứng nặng, xảy ra ở khoảng 7% những người bị viêm phổi do vi khuẩn, có thể gặp ở cả trẻ em và người lớn. Thường được gây ra bởi Streptococcus hoặc Aspergillus.
– Hình ảnh CT có thể cho thấy các khu vực giảm tỷ trọng, ngấm thuốc kém sau tiêm hoặc ngấm thuốc viền nằm trong vùng tổn thương đông đặc của viêm phổi.
– Thường có nhiều khoang, ranh giới rõ.
3. Viêm phổi
4. Viêm phổi tròn
— Viêm phổi tròn dễ khi gây ra nốt phổi đơn độc, chiếm dưới 1% tổn thương hình đống xứ.
— Viêm phổi tròn nói chung thường gặp ở trẻ em và ít được báo cáo ở người lớn. Chẩn đoán cần
được đặt ra ở bệnh nhân trẻ có hình ảnh lâm sàng viêm phổi điển hình.
— Đặc điểm X quang: hình ảnh chung có thể ở phạm vi từ khối mờ nhỏ đến lớn, hình tròn, giới hạn
kém rõ. Tổn thương của viêm phổi tròn không nhất thiết hình tròn; có thể thấy tổn thương hình oval.
Bờ có thể trơn láng trên X quang, đôi khi có múi hoặc có gai. Viêm phổi tròn
thường ở thùy dưới.
— Hình ảnh CT: viêm phổi tròn gồm khối có đậm độ mô mềm không đồng nhất, có hình khí phế quản
đậm, dày màng phổi và các tổn thương về tĩnh.
5. Xẹp phổi tròn
— Thường xuất hiện như một hậu quả của bệnh xơ màng phổi mạn tính, đặc biệt liên quan bệnh màng
phổi amiăng (asbestos) và bệnh lao. Thường phổ biến ở đáy phổi ở sau-trong. Còn được gọi là hội
chứng Blesovsky.
— Sự phát triển nhanh của tràn dịch màng phổi dẫn đến vùng kế cận xẹp phổi thụ động. Một rãnh
màng phổi tăng ô có thể bọc lại vùng phổi xẹp và bao quanh một phần của nốt, nếu rút dịch lỏng này thì
phổi sẽ nở trở lại; nếu tạo xơ dính hoặc tồn tại bệnh màng phổi mạn tính thì vùng phổi xẹp vẫn bị kẹp
bởi màng phổi tăng bao bọc lại.
— Đặc điểm hình ảnh:
+ Khối tròn hoặc bầu dục vùng đáy phổi, đường kính 1.5–5cm
+ Dấu hiệu đuôi sao chổi (Comet Tail Sign): Những dải dạng dừng tỏa từ khối mờ vào nhu mô phổi,
mạch máu — phế quản hơi tụ và xoay uốn cong quanh khối phổi xẹp.
6. Củ lao
— Gặp trong 5% các trường hợp, thường gặp trong lao sơ nhiễm hơn lao tái nhiễm.
— 80% biểu hiện dạng nốt đơn độc, hình tròn hoặc bầu dục, xung quanh có các nốt vệ tinh.
— Do tổn thương nhỏ hạt, có thể gặp ở lao sơ nhiễm hay tái nhiễm
— Biểu hiện dạng nốt phổi đơn độc, bé rẻ, kích thước có thể lên đến 4cm
— Củ lao thường ngấm vôi nhưng ít khi tạo hang. Thường có những điểm vôi hoặc những vòng vôi hóa
đồng tâm, nhỏ để giúp chẩn đoán phân biệt với K phổi.
7. Nấm phổi
* Viêm nấm Aspergillus xâm lấn
— Thường gặp ở bệnh nhân suy giảm miễn dịch kèm giảm bạch cầu trung tính.
— Viêm nấm phế quản phổi cấp tính: hình đậm đặc bên trong cây khí phế quản, có thể kèm các nốt
mờ nhỏ.
— Viêm nấm xâm lấn mạch máu: khi tình trạng miễn dịch của bệnh nhân bị triệt để nặng nhất.
+ Biểu hiện tổn thương đậm đặc thùy hay phân thùy hoặc nhiều nốt mờ ranh giới không rõ.
+ Các sợi nấm xâm nhập vào mạch máu phổi gây ra huyết khối, chảy máu và nhồi máu.
* U nấm phổi (Aspergilloma)
— 17% u nấm phổi do Aspergillus trên những hang lao cũ. Bệnh nhân có tiền căn lao với hang thành
dày mà kéo dài trên 7 năm thì nguy cơ u nấm nhiều nhất. U nấm có thể gặp ở bất kỳ hang phổi mạn
tính nào, các hang thường do lao, vì vậy thường gặp thấy ở đáy phổi.
— Dấu hiệu liềm khí (air crescent sign): Khối dạng mô mềm, hình tròn hoặc hình trứng, nằm trong 1
hang, bao quanh bởi liềm khí. Một số tổn thương hoại tử như mô phổi khác cũng tạo ra hình ảnh liềm
khí như lao, áp xe, ung thư phế quản, tổn thương do ký sinh trùng (kén hydatid).
8. Áp xe phổi
— Ổ áp xe thường có dạng hình tròn, kích thước thay đổi, một hoặc nhiều ổ.
— Xung quanh là tổn thương đậm đặc.
— Có thể chứa chất lỏng hoặc kém bóng khí rải rác tạo thành mức dịch khí.
— Thành của ổ áp xe thường dày 5–15mm, bề mặt mịn hoặc không đều.
— Mạch máu phế quản và phế quản liên tục tới thành ổ áp xe, sau đó thường bị cắt cụt.